Techniques du tonnerre en échographie ciblée
Épisode 6 : La détection du pneumothorax
C’est une technique qui peut être utilisée chez les patients de tous âges afin de détecter facilement un pneumothorax (PTX) causant une instabilité hémodynamique ou un PTX plus petit, selon la technique choisie.
Matériel nécessaire
Il vous faudra votre machine d’échographie préférée munie idéalement d’une sonde de haute fréquence.

Positionnement et ergonomie
Le patient sera en position couchée ou assise selon la présentation clinique. Nous allons généralement nous placer à la droite du patient avec la machine d’échographie devant nous. La sonde va être placée sur la portion la plus antérieure du thorax dans l’axe longitudinal avec le marqueur pointé en direction céphalique.
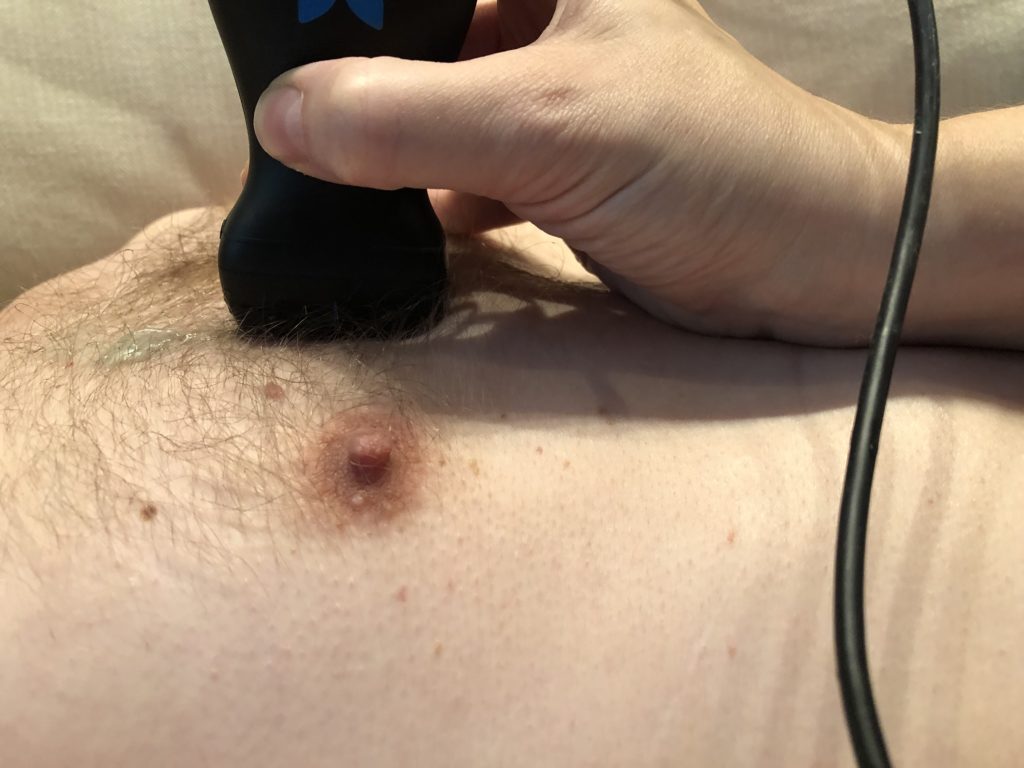
Repères anatomiques externes
Les repères anatomiques externes sont :
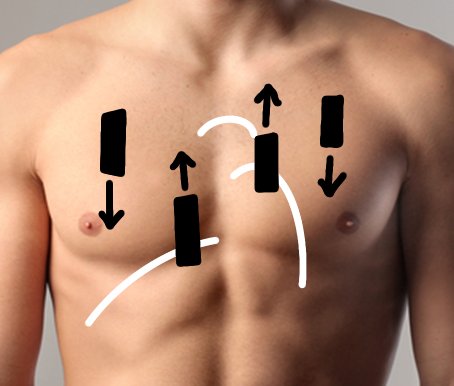
Chez le patient très dyspnéique ou en choc, nous allons vouloir regarder les 3 espaces intercostaux contigus les plus antérieurs sur la ligne médio-claviculaire pour chaque hémi-thorax.
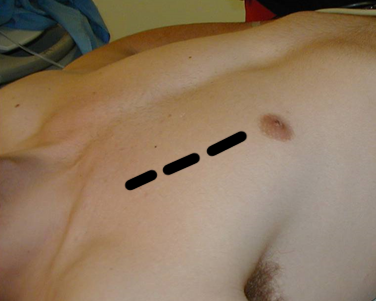
Chez le patient plus stable, nous allons débuter au point pulmonaire physiologique à droite du patient en parasternal jusqu’à l’angle de Louis. Cela nous permet d’augmenter notre sensibilité pour détecter un pneumothorax plus petit. Nous allons ensuite redescendre sur le thorax au niveau de la ligne médio-claviculaire dans le sens inverse. Même chose du côté gauche.
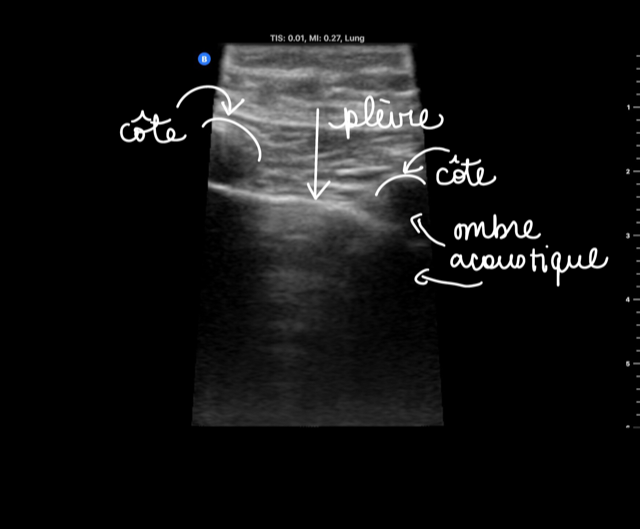
Repères anatomiques internes
Les repères anatomiques internes sont les côtes et leurs ombres acoustiques. Une fois ces repères facilement identifiés, on dirige notre regard à environ 1 cm en champ éloigné par rapport aux côtes pour y voir la plèvre.
Technique
Nous allons vouloir centrer la plèvre à l’écran en glissant de haut en bas (céphalique à caudal) dans l’espace intercostal afin de le centrer à l’écran.
On s’assure ensuite de ‘couper’ la plèvre avec notre faisceau le plus perpendiculairement possible, ce qui signifie que l’on doit lègèrement la balayer de part et d’autre jusqu’à ce qu’elle apparaisse la plus mince possible.
Une fois notre plèvre centrée et évaluée à son niveau le plus mince possible, on cesse de bouger notre main et on attend quelques secondes pour voir si l’on observe du glissement pleural. Chez le patient instable, on répète cette évaluation au niveau des 3 espaces les plus antérieurs de chaque côté au niveau de la ligne médio-claviculaire.
Chez le patient stable, en l’absence de glissement pleural, il est recommandé de rechercher le point pulmonaire pour confirmer la présence du pneumothorax.
Aspect normal de la plèvre
Lorsque les plèvres sont accolées, nous pourrons voir celles-ci glisser l’une contre l’autre. C’est ce qu’on appelle le glissement pleural.
Point pulmonaire physiologique
Lorsqu’on parle de point pulmonaire physiologique, c’est qu’on voit la plèvre glisser d’un côté et être fixe de l’autre dans le même espace intercostal. Cela signifie donc que les plèvres ne sont plus accolées à cet endroit mais elles ne le sont pas de toute façon : c’est physiologique !
Contrairement au point pulmonaire pathologique, on va voir, en champ éloigné, la raison de ce point pulmonaire physiologique : un organe solide comme le foie ou la rate ou un organe qui bat comme le cœur!
Point pulmonaire pathologique (pneumothorax)
Autres artéfacts permettant d’exclure un pneumothorax
Le glissement pleural est parfois difficile à voir mais les plèvres peuvent quand même être accolées, il faut donc vérifier s’il y a d’autres signes d’exclusion du pneumothorax.
Queues de comète
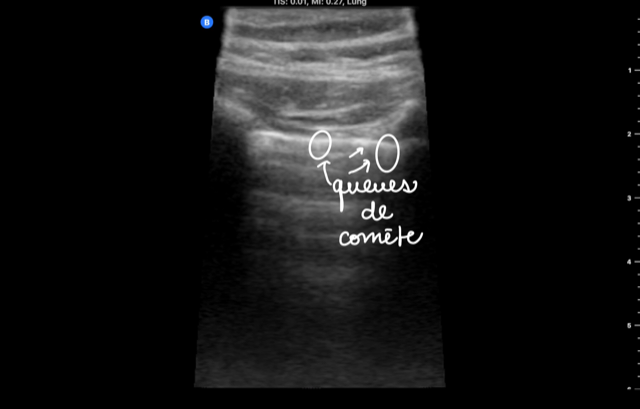
Lignes B
On peut aussi voir des lignes B, ce sont des bandes larges, hyperéchogènes qui bougent avec la plèvre et qui sont visibles jusqu’en champ éloigné et nécessitent une profondeur augmentée pour être appréciées.
Ces deux types d’artéfacts ne peuvent être vus que lorsque les plèvres se touchent.
Pouls pleural
Dernier artéfact d’exclusion : le pouls pleural. Nous allons voir ce dernier dans la situation clinique suivante : les plèvres sont accolées mais le poumon n’est pas bien rempli d’air, ce qui permet aux battements cardiaques de se transmettre jusqu’à la plèvre et de nous permettre de voir la plèvre battre selon un rythme bien soutenu qui est le même que le pouls !
Une présentation clinique facile à retenir de cette entité est lorsque le tube endotrachéal est inséré dans une seule des bronches souches. Le côté non-ventilé n’aura pas de glissement pleural mais aura un pouls pleural.
Intégration clinique
Si on note l’absence de glissement pleural ainsi que de queues de comètes, lignes B et pouls pleural, on peut reposer notre sonde et se préparer à draîner le pneumothorax.
Chez le patient stable, en l’absence de glissement pleural, il est recommandé de rechercher le point pulmonaire pour confirmer la présence du pneumothorax. Certaines situations cliniques particulières : pleurodèse, ARDS, pneumonie importante, etc, peuvent rendre le glissement difficile ou impossible à voir mais ne sont pas des pneumothorax !
Et dans le doute ? Chez le patient stable, on peut procéder à une autre modalité soit par exemple un CT-Scan, ou une radiographie debout chez le patient choisi.
La clinique avant tout !
L’échographie ciblée diagnostique se doit de répondre à une question clinique préalable. Assurez-vous d’être bien formés avant de vous aventurer. Une fois formés, vous trouverez que cette technique est facile d’acquisition mais parfois plus ardue dans son interprétation. Souvenez-vous que la pratique rend meilleurs et que la clinique prime toujours avant tout !
A la prochaine !